Giancarlo Balercia, Melissa Cutini
Dipartimento di Scienze Cliniche e Molecolari, Clinica di Endocrinologia
Facoltà di Medicina e Chirurgia, Università Politecnica delle Marche
Lo specialista endocrinologo si avvale del laboratorio e della diagnostica strumentale per un corretto inquadramento della patologia; questo non può prescindere da un attento esame obiettivo ed anamnesi e del sospetto clinico del medico generalista che rappresenta spesso il primo occhio sul paziente.
Diagnostica biochimico-strumentale tiroidea
Il paziente con patologia tiroidea viene studiato con esami ematici di funzionalità tiroidea (TSH reflex) o TSH, FT3, FT4 in condizioni particolari quali ad esempio: patologia ipofisaria (ipotiroidismo centrale), gravidanza, ipertiroidismi.
A seconda del sospetto clinico e dei valori di funzionalità si completa con la richiesta degli anticorpi anti-tireoglobulina e degli anticorpi anti-tireoperossidasi per gli ipotiroidismi al fine di definirne una eventuale natura autoimmunitaria (tiroidite cronica autoimmune) o gli anticorpi anti recettore del TSH per la diagnosi differenziale fra Malattia di Basedow (gozzo diffuso tossico) e gozzo multinodulare tossico (noduli tiroidei autonomizzati).
Nel caso di patologia tumorale tiroidea il follow-up del carcinoma midollare viene effettuato con dosaggio di calcitonina e CEA oltre che, dal punto di vista strumentale con TC torace addome ed ecografia del collo. Per il tumore tiroideo papillifero invece il follow-up prevede, specie dopo terapia adiuvante con terapia radio metabolica con I131, il dosaggio della tireoglobulina e degli anticorpi anti-tireoglobulina oltre che dell’imaging.
Dal punto di vista strumentale il gold standard della diagnostica tiroidea è l’ecografia con sonda lineare ad alta frequenza che consente uno studio dettagliato dell’ecostruttura ghiandolare, della vascolarizzazione con eco-colordoppler ed una caratterizzazione delle eventuali lesioni nodulari.
Il nodulo tiroideo viene definito nella sua ecogenicità (anecogeno-raccolta siero-ematica/colloidale; ipoecogeno o iperecogeno), nei margini, nella vascolarizzazione (periferica o intralesionale) e viene valutato in rapporto alle strutture circostanti.
L’esame ecografico tiroideo non può prescindere da uno studio attento dei linfonodi del comparto laterocervicale suddiviso secondo sei livelli ecografici.
Sono a disposizione linee guida aggiornate di diverse società scientifiche internazionali che aiutano il clinico nella corretta gestione della patologia tiroidea nodulare al fine di completare l’iter diagnostico con esame citologico con agoaspirato ecoguidato tiroideo che fornisce un indizio sulla natura benigna (Tir2), maligna (Tir5), o per le forme con probabilità di malignità crescenti (Tir3A, Tir3B, Tir4), da ultimo il prelievo Tir1 da ripetere poiché non diagnostico.
Di seguito alcuni esempi.
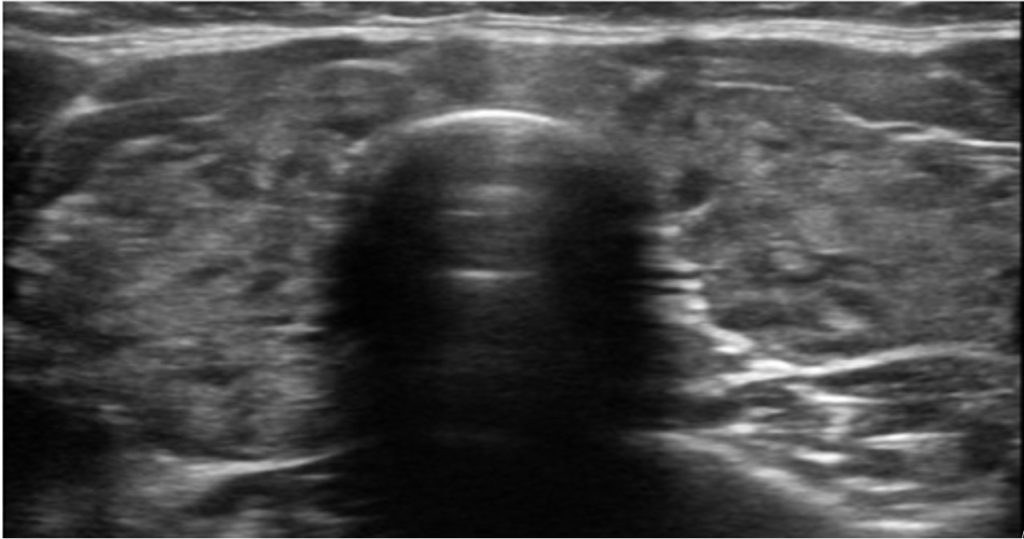
Figura 1 – Quadro di tiroidite cronica: caratteristici tralci fibrosi (iperecogeni) ed aree pseudonodulari ipoecogene
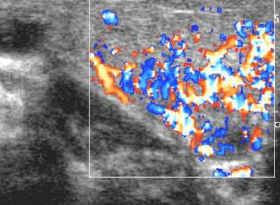
Figura 2 – Quadro di “tempesta tiroidea” nel morbo di Basedow
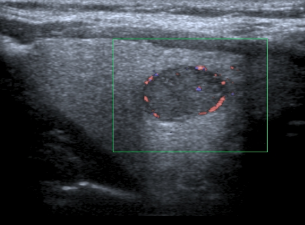
Figura 3 – Nodulo tiroideo ipoecogeno, margini ben definiti, vascolarizzazione periferica all’ECD
Take home messages per la patologia tiroidea
- il riscontro di TSH soppresso con FT4 e FT3 nella norma fanno propendere per ipertiroidismo sublinico (se FT4 ed FT3 elevati, ipertiroidismo franco). Completare con ab anti recettore del TSH ed ecografia tiroidea.
- il riscontro di TSH elevato con frazioni libere nella norma depongono per ipotiroidismo subclinico (clinico se frazioni libere ridotte). Completare con Ab anti TPO e ab anti tireoglobulina ed ecografia tiroidea.
- i criteri per sospettare nodulo tiroideo maligno e richiedere esame citologico mediante agoaspirato sono: fattori di rischio e familiarità, dimensione del nodulo (almeno >1cm), presenza di microcalcificazioni, ipoecogenicità, aumentata vascolarizzazione nodulare, margini infiltranti, nodulo più alto che largo nella finestra trasversale.
Diagnostica biochimico-strumentale ipofisaria
La valutazione basale della funzione ipofisaria prevede il dosaggio contemporaneo degli ormoni direttamente prodotti dalla ghiandola (ACTH, PRL, GH, TSH, FSH, LH) e dei loro effettori sulle ghiandole bersaglio (cortisolo, IGF1, FT3, FT4, estradiolo/testosterone totale + SHBG), al fine di esplorare eventuali alterazioni nei meccanismi di feedback endocrino. E’ fondamentale ricordare che i livelli degli ormoni ipofisari sono spesso apparentemente normali ma la diagnosi si basa sul fatto che sono inadeguatamente alti o bassi rispetto a quelli prodotti dalle ghiandole bersaglio.
La valutazione ormonale non può pertanto prescindere dalla misura simultanea degli ormoni ipofisari e degli ormoni prodotti dalle ghiandole periferiche oltre che da test dinamici di stimolo o di soppressione. Utile risulta anche la determinazione di alcuni parametri indiretti (bilancio elettrolitico, assetto glico-metabolico, emocromo, funzione epatica).
La diagnosi strumentale si basa sulla caratterizzazione morfologica della lesione mediante RM con gadolinio o TC encefalo con mdc e sulla sua caratterizzazione biochimica. Va ricordato che in RM il segnale dei macroadenomi è spesso eterogeneo per la frequente presenza di aree necrotiche/cistiche al loro interno, la cui frequenza è tanto maggiore quanto più grandi sono le dimensioni dell’adenoma. In caso di macroadenoma o in presenza di disturbi visivi (emianopsia bitemporale, diplopia, etc…), la valutazione andrà completata con uno studio del campo visivo.
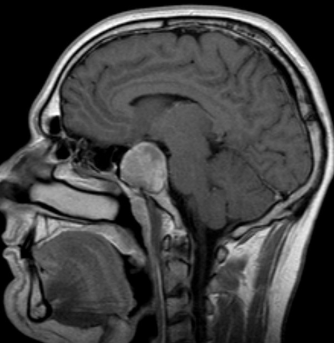
Figura 4 – Macroadenoma (>1cm ) ipofisario
I più caratteristici adenomi ipofisari sono sicuramente quello responsabile dell’acromegalia (adenoma ipofisario GH-secernente) e della malattia di Cushing (adenoma ipofisario ACTH-secernente).
La diagnosi di acromegalia è clinica e biochimica con riscontro di valori elevati di IGF1per età o di mancata soppressione del GH dopo curva da carico orale di glucosio (OGTT). La diagnosi va supportata dalla ricerca di un espanso ipofisario alle indagini neuroradiologiche ma va poi posta sicuramente l’attenzione anche sulle sue eventuali complicanze; andranno pertanto effettuati: ECG ed ecocardiogramma, colonscopia, densitometria ossea, studio del campo visivo, valutazione del compenso glicometabolico, polisonnografia.
La Sindrome di Cushing comprende l’insieme di segni e sintomi conseguenti alla cronica presenza in circolo di livelli inappropriatamente elevati di glucocorticoidi endogeni o esogeni. La presenza di un adenoma ipofisario ACTH-secernente determina la forma di ipercortisolismo endogeno ACTH-dipendente nota come Malattia di Cushing.
A causa della variabilità del pattern biochimico e dell’aspecificità del quadro clinico, la diagnosi di Sindrome di Cushing può rappresentare una vera e propria sfida per il clinico. Il medico di medicina generale e lo specialista non endocrinologo possono sospettare la sindrome di Cushing e procedere agli iniziali test di screening (cortisoluria nelle urine 24 h; test di Nugent; cortisolo salivare delle ore 23); tuttavia, data la complessità della condizione le valutazioni successive e la diagnosi differenziale con gli stati di Pseudo-Cushing, così come il più opportuno iter terapeutico, andrebbero impostati e condotti in centri endocrinologici di riferimento.
Diagnostica biochimico-strumentale surrenalica
Lo studio della funzionalità surrenalica comprende sia la midollare del surrene (per le forme di paraganglioma e feocromocitoma) e la corticale surrenalica (asse glucocorticotropo, mineralocorticoide ed androgeni surrenalici).
Per quanto riguarda la prima il sospetto può insorgere in determinati contesti clinici genetici es: neurofibromatosi di tipo 1, la sindrome di Von Hippel Lindau…) o per forme di ipertensione arteriosa con flushing, sudorazioni profuse. In particolare si dosano le catecolamine e metanefrine nelle urine di 24 h (acidificate) su almeno due campioni mentre le catecolamine su plasma rivestono un ruolo marginale per la loro scarsa affidabilità.
Per lo studio dell’espanso surrenalico (più frequentemente incidentalomi surrenalici, ovvero reperti riscontrati in corso di altri accertamenti) sarà importante associare allo studio della midollare surrenalica anche quello della corticale nei suoi tre assi richiedendo: aldosterone e renina (o PRA), cortisolo, DHEAS, androstenedione, 17 idrossi-progesterone, testosterone totale. Unitamente ad essi andranno valutati sia sodio sia potassio come indici indiretti ma molto sensibili di patologia surrenalica (sia ipercortisolismo sia iperaldosteronismo primario che insufficienza surrenalica).
L’esame strumentale di fondamentale importanza per lo studio delle logge surrenaliche è la TC addome superiore con mdc iodato, la RMN con gadolinio può dare un valore aggiunto nello studio delle forme di paraganglioma.
La gestione dell’espanso surrenalico è sicuramene di competenza specialistica ma anche il medico di medicina generale o lo specialista non endocrinologo possono concorrere alla diagnosi di endocrinopatia in pazienti con sospetta sindrome di Cushing, nelle ipertensioni arteriose resistenti alla terapia medica associate ad ipokaliemia, nelle forme di iperandrogenismo clinico.
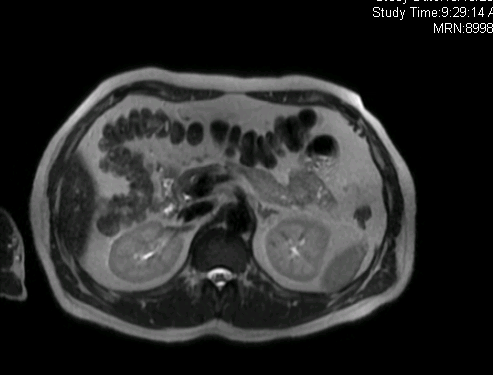
Figura 5 – Piccolo espanso surrenalico di 9 mm a livello dell’aletta mediale del surrene sinistro
Diagnostica biochimico-strumentale della patologia dell’osso
L’osteoporosi è una patologia che colpisce su larga scala la popolazione e con cui il medico di medicina generale si trova spesso ad aver a che fare sia per le forme post-menopausali, sia secondarie (menopausa precoce, terapia antiestrogenica per tumore mammario, terapia antiandrogena per il tumore prostatico, associate a patologie genetiche etc…) e nelle forme severe con fratture da fragilità.
L’approccio alla patologia dell’osso prevede innanzitutto una accurata anamnesi personale e familiare oltre che un prelievo ematico e la raccolta delle urine di 24 h per escludere eventuali cause di ridotta mineralizzazione ossea. In particolare si richiedono: calcio, fosforo, magnesio, calciuria e fosfaturia sulle urine di 24 h, protidogramma, VES, fosfatasi ossea, osteocalcina, vitamina D, PTH, CTX (telopeptide C-terminale), P1NP (propeptide ammino-terminale del procollagene tipo 1), creatinina. Si completa lo studio richiedendo una densitometria vertebro-femorale e in casi specifici (severa rotoscoliosi, severa artrosi, etc…) che danno valori falsamente rassicuranti si può richiedere una morfometria vertebro-lombare per lo studio delle altezza dei corpi vertebrali e solo in casi selezionati lo specialista Endocrinologo potrà avvalersi della Qct.
Take home messages per la patologia ossea
- donna in menopausa e uomo >50 anni: T score, se < -1 normale mineralizzazione ossea; se tra -1 e -2,5 osteopenia; < -2,5 osteoporosi (severa se associata a fratture da fragilità)
- donna fertile e uomo < 50 anni: Z- score, ridotta mineralizzazione ossea per età se < -2; se concomita la presenza di frattura da fragilità si parla di osteoporosi
Conclusioni
La diagnostica di laboratorio e strumentale consentono al clinico un corretto inquadramento della patologia endocrinologica, questo però non può prescindere da un attento esame obiettivo e da una accurata anamnesi che spesso risultano persino risolutivi. Gli stessi esami vanno richiesti valutando sempre il rapporto costo-beneficio nell’ottica di perseguire sempre il benessere del paziente.
